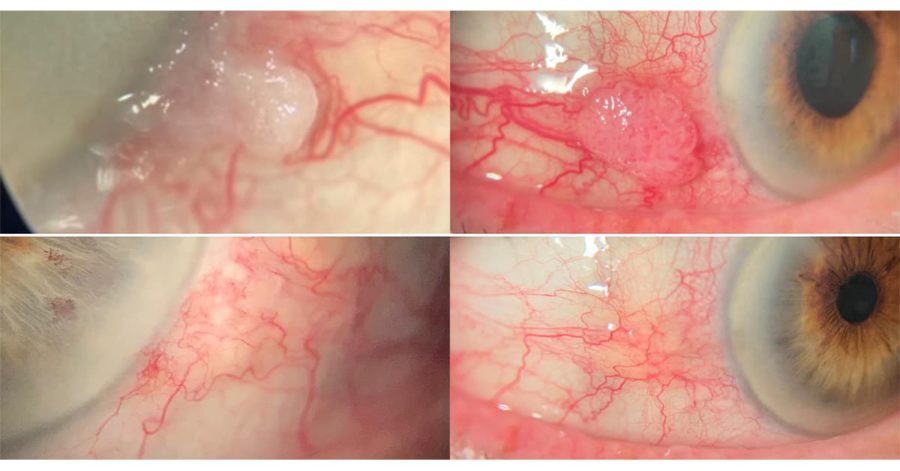
En 2023 a raíz de un nuevo caso comentado por el Dr. Rodrigo González Flores en el Foro FacoElche nos ha parecido oportuno pedirle nuevamente a la Dra. Naon Kim revisar y ampliar lo publicado anteriormente.
Dr. Fernando Soler
A raíz del caso comentado por el Dr. Rodrigo González Flores en el Foro FacoElche en febrero de 2023, surgió la idea de realizar una actualización sobre el manejo de las Neoplasias Escamosas de Superficie Ocular (NESO) o bien con las siglas en inglés (OSSN) Ocular Surface Squamous Neoplasm.
El término OSSN incluye un amplio espectro de lesiones de diferentes grados de malignidad y de invasión: desde la displasia leve hasta el carcinoma escamoso invasivo.
Generalmente aparece en las zonas nasal y temporal de la conjuntiva bulbar.
Realizando una búsqueda bibliográfica desde 2018 hasta la actualidad, hemos encontrado una serie de novedades que describiremos a continuación.
DIAGNÓSTICO(1,2)
I. Anatomía Patológica
En cuanto al diagnóstico, como ya hemos mencionado en el texto correspondiente al 2018, el “Gold standard” es la biopsia y estudio anatomopatológico.
II. OCT HR
No obstante, ya cobraba gran papel la Tomografía de Coherencia Óptica de Alta Resolución de la superficie ocular (HR-OCT) como herramienta fundamental que nos permite hacer una “biopsia óptica in vivo” y ayudarnos en el diagnóstico de las OSSN.
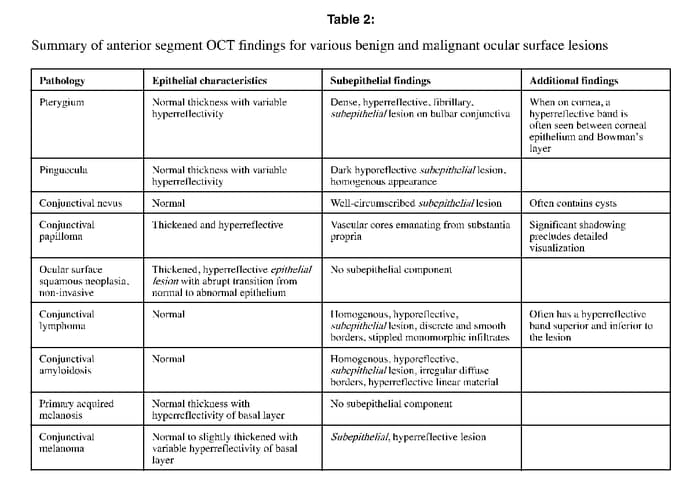
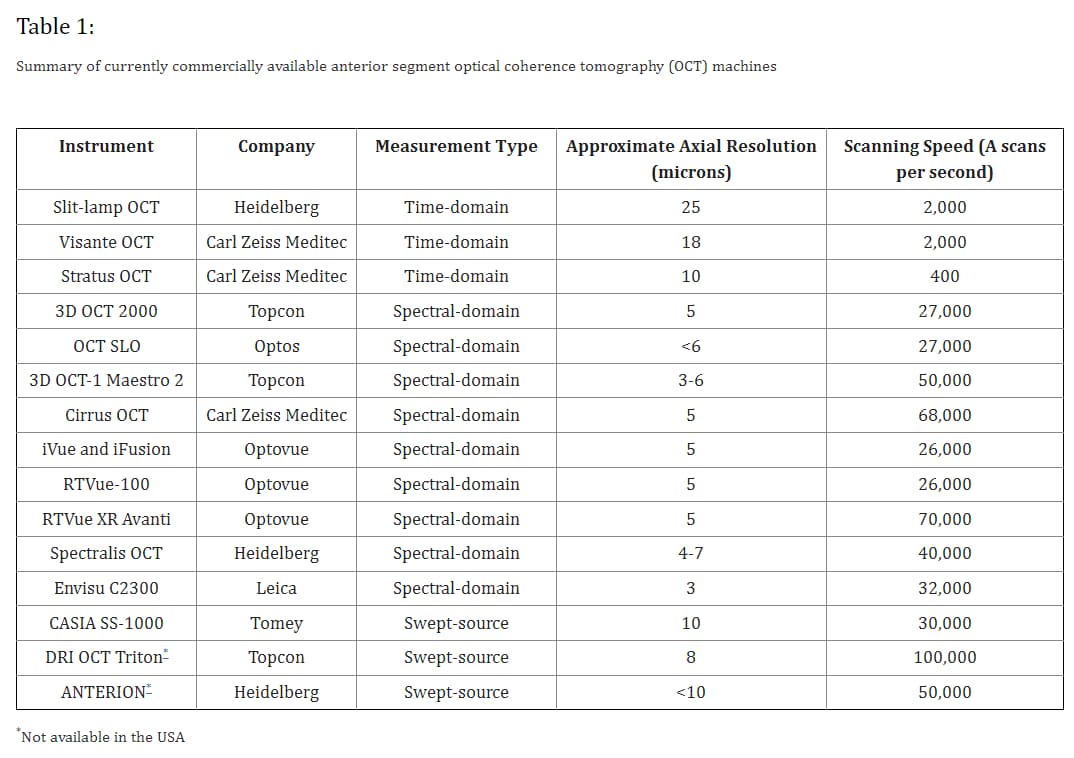
Venkateswaran et al(1) nos resume en su tabla las OCT disponibles con las que podemos obtener imágenes que según su resolución axial varían desde menos de 5 µ considerándose Ultra high resolution, a 5 µ ( high resolution).
En nuestro caso, en el Hospital Universitario de Torrejón, disponemos del topo-tomógrafo MS-39 (CSO) un dispositivo SD-OCT (Fourier) + Disco de Plácido. Dispone de una resolución axial de 3.6 µ y transversal de 35 µ. El rango de escaneo es de 16x16x10 mm.
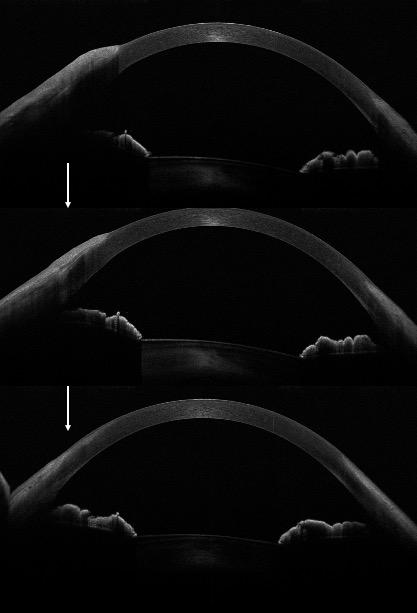
Las características de la córnea normal en HR-OCT son:(1)
- Fina capa hiperrefringente que se corresponde con la película lagrimal.
- Capa epitelial, una capa fina, oscura, hiporreflectiva de 50-70 µ. La capa de Bowman se puede identificar como una línea de reflectividad similar al
- troma subyacente.
- Estroma de hiperreflectividad variable, tiene de grosor aproximado de 400-500 µ.
- Endotelio se observa como una capa fina de 5 micras hiperreflectiva.

Flecha blanca señala la película lagrimal
Flecha azul el epitelio normal
Asterisco: estroma corneal
Cabeza de flecha: capa endotelial.
En cuanto a las características conjuntivales en HR-OCT en orden serían:
- Epitelio conjuntival aparece como una fina capa hiporreflectiva de 50-70 µ.
- La substancia propia consiste en una banda hiperreflectiva justo por debajo del epitelio.
- Finalmente, la esclera que se aprecia como banda de moderada hiperreflectividad.
Como características fundamentales en la HR-OCT de las OSSN encontramos: (1, 2)
- Engrosamiento del epitelio.
- Hiperreflectividad del epitelio.
- Con cambio abrupto entre epitelio engrosado y sano.

Se puede apreciar el cambio brusco entre el epitelio normal a un epitelio engrosado hiperreflectivo.

A medida que se han ido haciendo más estudios con relación a la HR-OCT, se han ido aclarando casos dudosos; la HR-OCT nos permite hacer diagnóstico diferencial con otras patologías de la superficie ocular como pterigiones, papilomas, nevus conjuntivales y otras patologías tumorales(1).
Ya fue descrito por Nanji et al(3) que un grosor epitelial mayor de 120 micras permitía diferenciar entre OSSN y pterigión con una sensibilidad y especificidad del 100 %. (OCT de resolución axial 5-7micras)
Más recientemente Lozano García et al(4) confirmó una especificidad del 100 % con corte de grosor epitelial de 141 micras en el diagnóstico diferencial entre OSSN y pterigión. (OCT con resolución de 5 micras).
Theokota et al(5) describen el papel de la OCT de segmento anterior de alta resolución en el diagnóstico diferencial de las lesiones enmascaradas para la OSSN. Destacando la capacidad de la OCT para localizar la lesión en epitelial, subepitelial o bien mixtas.
En la revisión de Venkateswaran(1) se describen las características diferenciales que podemos encontrar en la OCT en las distintas patologías que nos pueden ayudar en el diagnóstico diferencial.
Tran et al(2) analizaron a los pacientes con OSSN tratados mediante quimioterapia tópica, detectaron que el 17% de los pacientes con la enfermedad resuelta clínicamente tenían enfermedad residual en la OCT HR. Este estudio nos demuestra la importancia de las imágenes de OCT HR en el manejo de la OSSN, pues nos permite evitar terminar el tratamiento prematuramente.
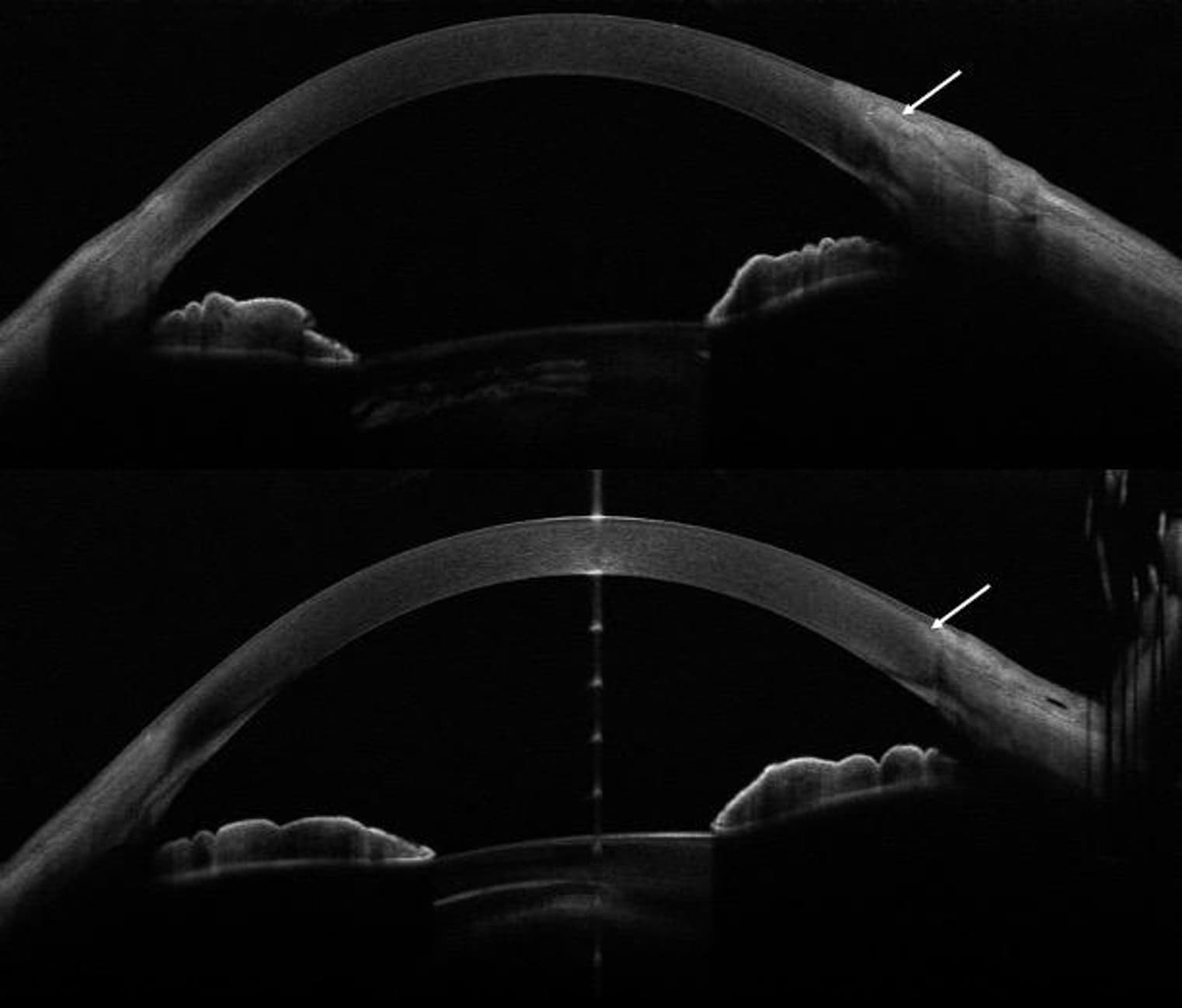
Asimismo, Karp et al(6) en su serie de casos, utiliza la OCT HR para mapear y delimitar preoperatoriamente los bordes de la lesión a escindir mediante técnica “no-touch” con márgenes de 4 mm. Se confirmó histopatológicamente la predicción realizada que quedaba libre de tumor.
III. ANGIO-OCT
Como novedad destacar el papel que está empezando a tener la Angio OCT (OCT-A) para el estudio de la vasculatura de los OSSN.(6–12) Previamente ya se estaba utilizando la OCT-A en segmento anterior para el estudio de las neovascularizaciones corneales y la deficiencia limbar.
Liu et al(7, 08, 09) estudian las características vasculares en las OSSN utilizando el Angio Vue OCTA system ( Optovue), hallando una mayor densidad vascular en las 200 micras subepiteliales debajo del tumor, seguido por el tumor en sí, y finalmente en los tejidos adyacentes a la lesión. Interesantemente describen la presencia de vasos en lesiones corneales donde no fueron visualizados clínicamente.
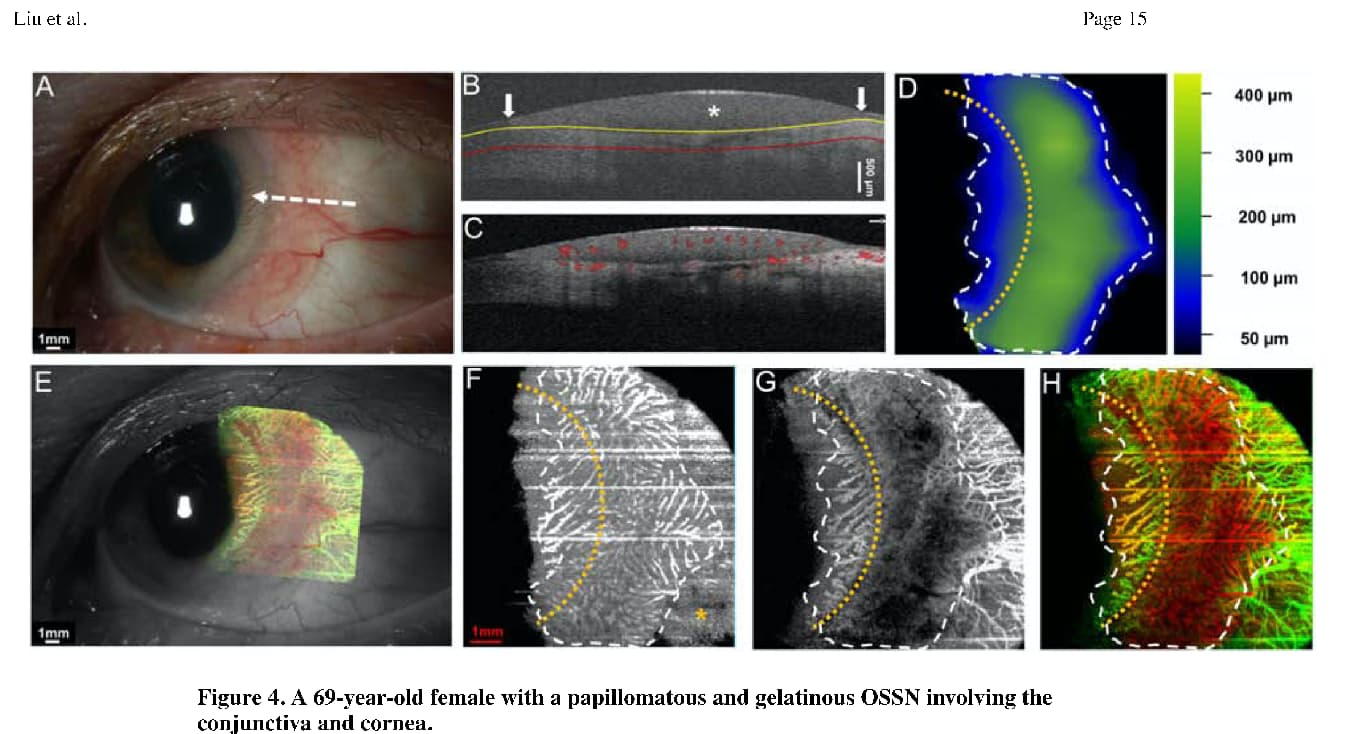
Con relación al papel de la Angio OCT en el seguimiento y tratamiento de las OSSN Theotoka et al(9) estudian los cambios en la OCTA antes, durante y después del tratamiento con 5FU.
Sus conclusiones son:
- Hay una disminución paralela en la densidad vascular intratumoral hasta su desaparición al final del tratamiento.
- La densidad vascular subepitelial justo por debajo del tumor sigue un patrón similar, hasta mitad del tratamiento, manteniéndose estable al final.
- En casos de tumores grandes y gruesos aparece un aumento de la densidad vascular subepitelial en mitad del tratamiento, que puede estar explicado por que al inicio ésta haya sido infraestimada por el efecto pantalla de la lesión. A medida que va disminuyendo la lesión es más patente y por ello este efecto “paradójico”.
- En cuanto a la densidad vascular subepitelial adyacente al tumor, en el 50 % de los casos hubo un aumento durante el tratamiento hasta finalmente disminuir. Una de las razones que hipotetizan es que debido al tratamiento quimioterápico se liberen citoquinas inflamatorias y que estimulan la angiogénesis.
- Encontraron relación entre la densidad vascular subepitelial adyacente al tumor con el tiempo de resolución. Lo que podría indicar que, a mayor densidad vascular adyacente al tumor, podría requerir mayores ciclos de tratamiento para su resolución clínica.
- También describen cambios cualitativos en la morfología de los vasos, que al final del tratamiento volvieron a ser menos tortuosos y más organizados.
Estos resultados concuerdan con los estudios realizados con angiografía y verde indocianina donde se ponía en evidencia la vasculatura en “abanico” y nutricios característico de los OSSN que fueron desapareciendo con el tratamiento ( inyecciones subconjuntivales de 5 FU)(11, 12).
Son necesarios más estudios para caracterizar los patrones de flujo y densidades vasculares tanto en ojos normales como patológicos, así para poder entender mejor los cambios vasculares asociados a diferentes patologías de la superficie ocular(08).
La OCT sigue teniendo sus limitaciones, como la falta de penetrancia en lesiones grandes y pigmentadas pudiendo infraestimar en estos casos. Asimismo, la única forma de confirmar invasión más allá del nivel epitelial sigue siendo por el estudio histopatológico.
No obstante, es indudable que se haya convertido en herramienta fundamental en el diagnóstico, tratamiento y seguimiento de las OSSN permitiendo una “biopsia óptica” rápida y no invasiva(11).
TRATAMIENTO(13–19)
I. CIRUGÍA
La escisión quirúrgica mediante la técnica “no touch” ha sido desde hace tiempo el “gold standard” en cuanto al tratamiento de las OSSN. Permite una resolución rápida, diagnóstica y con baja tasa de recurrencia con márgenes negativos.
No obstante, están descritas complicaciones asociadas a la cirugía como la cicatrización conjuntival, simbléfaron y deficiencia de células limbares con repetidas cirugías cuando la lesión afecta al limbo.
En el estudio más reciente de Bowen et al(13) mencionan una tasa de recurrencia de hasta el 31 % con márgenes positivos (seguimiento de 42 meses) y del 14 % con márgenes negativos.
También describen buenos resultados con resección de 2 mm junto con crioterapia, en lugar de 4 mm, y con tasas de recurrencia similares.
II. TRATAMIENTO MÉDICO
Es por ello, que como ya mencionamos en el artículo previo, el tratamiento médico en las OSSN va ganando popularidad. Ya sea como primera línea de tratamiento, previo a la cirugía como quimioreductor, adyuvante o posterior a la cirugía con márgenes positivos o en recurrencias(13, 14, 15).
Las opciones clásicas empleadas hasta la fecha son 5 fluoracilo (5-FU), Interferón Alpha-2B (IFN α-2b) y la mitomicina C (MMC)(14, 15, 16, 17, 18, 19, 20).
La bibliografía claramente se declina más como el 5 FU como primera opción, debido a que se trata de una opción más económica y con efectos secundarios leves en comparación con la MMC. Esta tendencia se apoya también en las dificultades para conseguir IFN &alfa;-2b, y su alto coste económico (en el caso de EEUU sin cobertura por los seguros médicos).
- 5 fluorouracilo (5-FU) la pauta más utilizada es al 1% 1 gota 4 veces al día durante 1 semana y descanso de 3 semanas (consistiendo este un ciclo).
Se repetiría hasta la resolución del tumor, que generalmente suele requerir 4 ciclos (4 meses). Es la más barata entre las 3 opciones, con una tasa de efectos secundarios leves como lagrimeo, ojo rojo, edema palpebral, o queratopatía. La Dra Carol Karp la denomina terapia con el “asistente del diablo”, siendo el “diablo” la MMC topica. - Interferon Alpha-2B. Utilizado con dosis de 1 millón IU/ ml 4 veces al día hasta la resolución, sin tiempo de descanso. Generalmente suele requerir 12 semanas de tratamiento.
En cuanto a efectos secundarios es la mejor tolerada, pero la más cara. En formato de gotas no suele estar cubierto por los seguros de EEUU, aunque sí la opción de inyección subconjuntival. Con ella está más asociada los síntomas pseudogripales 48 horas posteriores a la inyección. Aunque tiene excelentes resultados, su uso se ha visto limitado por la discontinuidad de su fabricación.
- Mitomicina C a concentración de 0.02 %-0.04 % 1 gota 4 veces al día durante una semana y descanso de 3 semanas hasta conseguir la resolución completa del tumor. Es el que tiene mayores reacciones adversas como dolor, ojo rojo, erosión corneal, estenosis de puntos lagrimales…
Yeoh et al(15) realizan una revisión bibliográfica y realizan una actualización en cuanto al manejo de OSSN con las opciones actuales:
Otras alternativas de tratamiento tópico en OSSN.
- Interferon Alpha-2A – El IFN α-2a es más barata y más fácilmente accesible que el IFN &alfa;-2b. La forma pegilada del IFN &alfa;-2a es más estable y tiene una vida media más larga. Se puede administrar intralesionalmente o tópicamente en monoterapia. Los estudios publicados tienen un número limitado de pacientes
- Ácido retinoico – El ácido retinoico es un metabolito de la vitamina A, que juega un papel importante en el crecimiento y diferenciación celular. A nivel de tratamiento de OSSN, se ha utilizado conjuntamente con IFN &alfa;-2B, a una concentración al 0.01% una vez cada 2 días. Los resultados fueron favorables y con pocos efectos secundarios descritos.
No obstante, no existen estudios que avalen la eficacia del ácido retinoico de forma aislada para el tratamiento de las OSSN.
- Antiangiogénicos (AntiVEGF) – Está descrito el uso tópico de bevacizumab en gotas de dosis de 5mg/ ml 4 veces al día durante 8 semanas y un estudio con dosis subconjuntivales de ranibizumab con 1 o 2 dosis mensuales.
La respuesta al tratamiento con antiVEGF en los estudios varía entre los casos exitosos a los que la respuesta suele ser mínima o nula. Aunque no se han descrito efectos secundarios importantes asociados a su uso, bevacizumab puede enlentecer la epitelización por su acción inhibitoria en los defectos epiteliales.
- Aloe vera – Tiene propiedades inmunomoduladoras, antiinflamatorias, antioxidantes y propiedades antineoplásicas.
En la literatura solo hay un case report con tratamiento de aloe vera gotas 3 veces al día durante 3 meses. Faltan más estudios que avalen su eficacia previo a su uso generalizado como tratamiento primario de los OSSN.
- Nueva perspectiva de tratamiento sistémico con Inhibidores de la muerte celular -1 (PD-1)(15) – La proteína de muerte celular programada 1 (PD-1) y su ligando, ligando de muerte programada-1 (PD-L1), juegan un papel clave en la supresión de la actividad citotóxica de las células T. PD-L1 se sobreexpresa en varios tipos de células cancerosas, lo que conduce a la evasión inmunitaria. En la última década, se han desarrollado anticuerpos terapéuticos que se dirigen al eje PD-1 / PD-L1 para inhibir la inmunosupresión desencadenada por estas dos proteínas como nivolumab, pembrolizumab, cemiplimab.
Estos anticuerpos monoclonales han sido aprobados para el tratamiento casos selectos de carcinoma escamoso de cabeza, cuello y piel.
Está descrito el tratamiento con pembrolizumab en 5 pacientes carcinoma escamoso conjuntival avanzado con afectación orbitaria que rechazaron exenteración; 4 de los casos tratados llegaron a la resolución completa, y un caso requirió finalmente exenteración y radioterapia.
Todavía no es conocido el papel que desempeñarían estos tratamientos en OSSN menos invasivos.
MANEJO ACTUAL DE LAS OSSN(15,16, 20,21)
Como ya se mencionó en el artículo del 2018, la cirugía sigue considerándose el gold standard del tratamiento de las OSSN.
- Estaría indicado la cirugía de primera elección en aquellas lesiones pequeñas ( < 4 horas o ≤5 mm), unifocales, lesiones con diagnóstico no certero y primera aparición de la lesión.
En caso de tener márgenes positivos, estaría indicado el tratamiento adyuvante mediante quimioterápicos tópicos.
En caso de márgenes negativos, se valoraría tratamiento adyuvante en casos de alto riesgo como: afectación tarsal, alto grado de malignidad, localización superior, aspecto papilomatoso y en caso de enfermedad recurrente.
- Se prefiere la quimioterapia tópica en los casos de >4 horas o ≥5 mm, multifocales o recurrentes pues nos permite tratar toda la superficie ocular.
Comenzaría el tratamiento, en principio en monoterapia. Si el paciente es inmunodeprimido será de elección 5-FU. La MMC quedaría como segunda línea de tratamiento en caso de no respuesta. En caso de que el paciente no esté inmunocomprometido, se valorará según Interferon Alfa-2b o bien 2a o 5-FU. En casos de mala tolerancia al tratamiento se podrá hacer switch.
Finalmente, en caso de resolución clínica, si hay disponibilidad de OCT HR, y se confirma la resolución del cuadro, se podrá hacer seguimiento sin más tratamiento adicional.
En caso de que exista enfermedad residual en OCT HR, se recomienda continuar con el tratamiento o bien realizar un switch a otro quimioterápico si la lesión progresa o no se resuelve.
En casos de no disponer de OCT HR, se recomienda realizar 6-8 semanas más de tratamiento con IFN o bien 2 ciclos adicionales de 5FU para evitar posibles recidivas por haber terminado precozmente el tratamiento.
Es innegable que la quimioterapia está ganando popularidad como tratamiento en las OSSN, ya sea en mono-tratamiento o como tratamiento adyuvante.
No obstante, la falta de estudios controlados randomizados comparando los diferentes tratamientos médicos como su dosis y duración, hacen que todavía no se pueda considerar como gold standard.
NUESTRA EXPERIENCIA
Con relación al tema, hemos realizado un estudio retrospectivo de los casos de OSSN o derivados por sospecha de OSSN tratados en el Hospital Universitario de Torrejón desde el 2014 hasta el 2023.
En el total de 27 casos en 26 pacientes de edad media de 64 años [42-94].
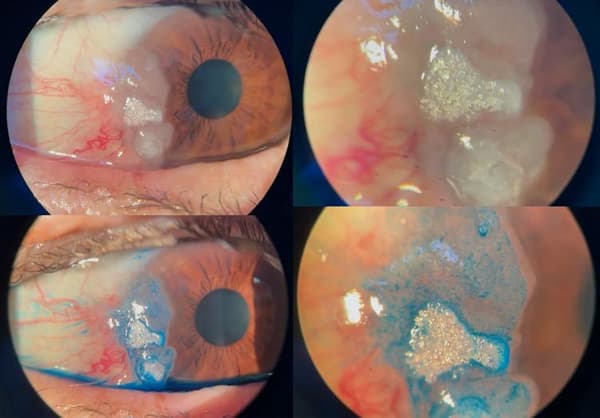
Se diagnosticaron 13 casos mediante biopsia en los primeros años. Desde 2019 que se incorporó la OCT HR de SA, 14 casos fueron diagnosticados de OSSN mediante imagen HR-OCT + tinción con verde lisamina. Uno de los casos, con microscopía confocal.
En cuanto al tratamiento, 2 casos se trataron únicamente con cirugía.
9 fueron tratados con cirugía y quimioterapia adyuvante. Un caso especial en cuanto a evolución, en los primeros años, precisó enucleación(22).
Los 14 casos diagnosticados con HR-OCT, fueron directamente tratados con 5 FU con excelente resultado.
La media de ciclos que precisaron para su resolución fue de 3, (entendiendo un ciclo al comprendido por una semana de tratamiento con 1 gota 4 veces al día seguido de 3 semanas de descanso). El seguimiento fue de 33 meses de media. Actualmente tenemos solo 1 caso recidivado de un paciente con HIV.
En cuanto a reacciones adversas por el tratamiento, coincidiendo con la literatura, los pacientes mostraron leve hiperemia e irritación pero que no precisaron tratamiento adicional más que lágrimas artificiales en el caso de 5FU.
Los pacientes que fueron tratados con INF alfa -2b comentaron síntomas pseudogripales únicamente en el caso de inyección subconjuntival.
En los últimos años, dada la buena tolerancia y la mejor disponibilidad del 5FU, ha sido nuestro tratamiento de elección para las OSSN.
Mostramos una serie de casos con iconografía donde se aprecia la evolución con el tratamiento con 5 FU.
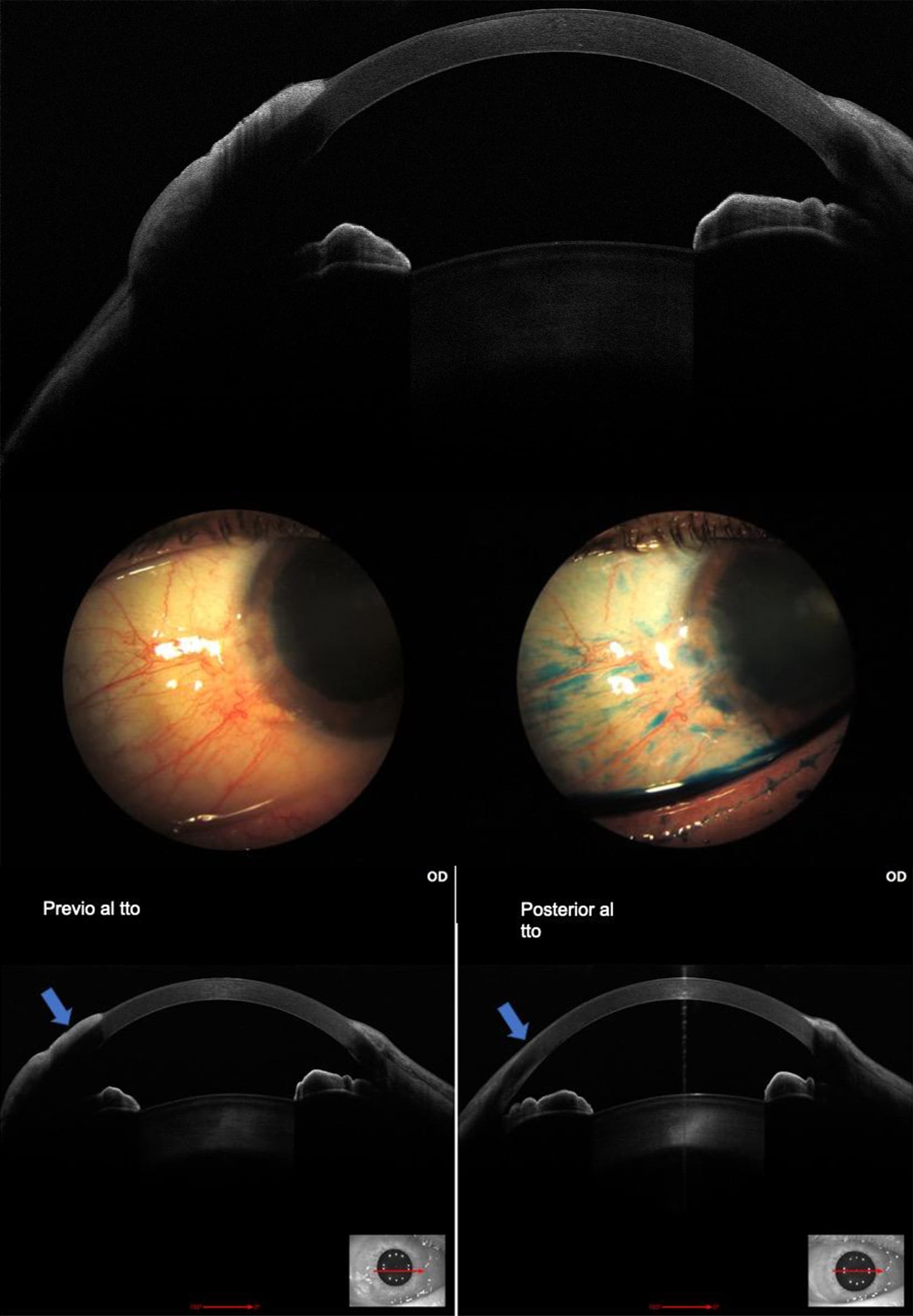
Caso 1
En la imagen de OCT se puede apreciar el engrosamiento y cambio abrupto entre el epitelio normal y el patológico.
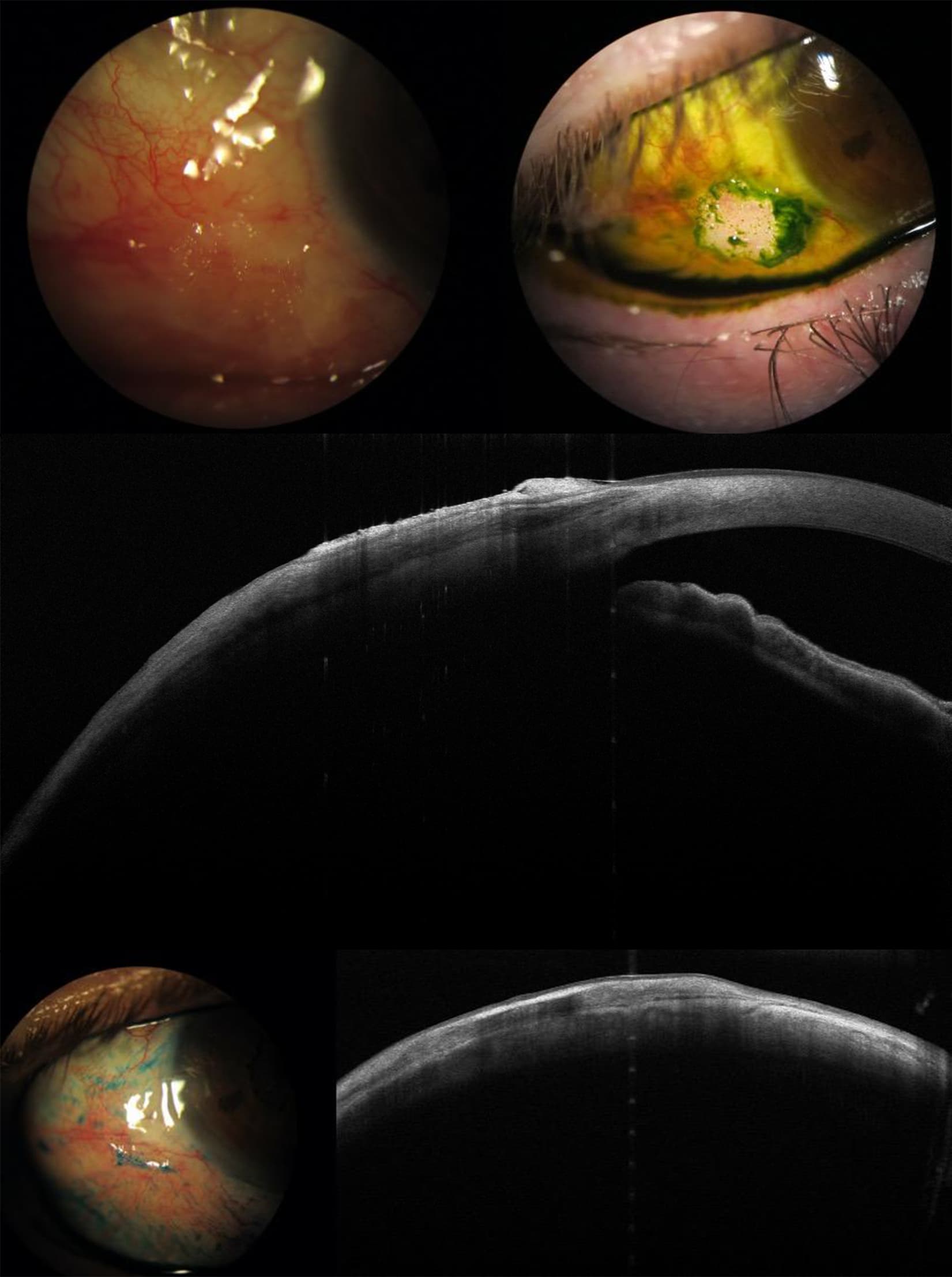
Caso 2
BIBLIOGRAFÍA
- Venkateswaran N, Mercado C, Wall SC, Galor A, Wang J, Karp CL. High resolution anterior segment optical coherence tomography of ocular surface lesions: A review and handbook. Expert Rev Ophthalmol. 2021;16(2):81-95.
- Tran AQ, Venkateswaran N, Galor A, Karp CL. Utility of high-resolution anterior segment optical coherence tomography in the diagnosis and management of sub-clinical ocular surface squamous neoplasia. Eye Vis (Lond). 2019 Aug 27; 6:27.
- Nanji A, Sayyad F, Galor A, Dubovy S, Karp C. High-resolution optical coherence tomography as an adjunctive tool in the diagnosis of corneal and conjunctival pathology. Ocul Surf. 2015; 13:226–35.
- Lozano García I, Romero Caballero MD, Sellés Navarro I. High resolution anterior segment optical coherence tomography for differential diagnosis between corneo-conjunctival intraepithelial neoplasia and pterygium. Arch Soc Esp Oftalmol (Engl Ed). 2020 Mar;95(3):108-113.
- Theotoka D, Wall S, Galor A, Sripawadkul W, Khzam RA, Tang V, Sander DL, Karp CL. The use of high resolution optical coherence tomography (HR-OCT) in the diagnosis of ocular surface masqueraders. Ocul Surf. 2022 Apr; 24:74-82.
- Karp CL, Mercado C, Venkateswaran N, Ruggeri M, Galor A, Garcia A, Sivaraman KR, Fernandez MP, Bermudez A, Dubovy SR. Use of High-Resolution Optical Coherence Tomography in the Surgical Management of Ocular Surface Squamous Neoplasia: A Pilot Study. Am J Ophthalmol. 2019 Oct; 206:17-31.
- Liu Z, Karp CL, Galor A, Al Bayyat GJ, Jiang H, Wang J. Role of optical coherence tomography angiography in the characterization of vascular network patterns of ocular surface squamous neoplasia. Ocul Surf. 2020 Oct;18(4):926-935.
- Nampei K, Oie Y, Kiritoshi S, Morota M, Satoh S, Kawasaki S, Nishida K. Comparison of ocular surface squamous neoplasia and pterygium using anterior segment optical coherence tomography angiography. Am J Ophthalmol Case Rep. 2020 Aug 27; 20:100902.
- Alvarez OP, Galor A, AlBayyat G, Karp CL. Update on imaging modalities for ocular surface pathologies. Curr Ophthalmol Rep. 2021 Jun;9(2):39-47.
- Theotoka D, Liu Z, Wall S, Galor A, Al Bayyat GJ, Feuer W, Jianhua W, Karp CL. Optical coherence tomography angiography in the evaluation of vascular patterns of ocular surface squamous neoplasia during topical medical treatment. Ocul Surf. 2022 Jul; 25:8-18.
- Sun Y, Hua R. Ocular surface squamous neoplasia: angiographic characteristics and response to subconjunctival/perilesional 5-fluorouracil injections. Drug Des Devel Ther. 2019 Apr 29; 13:1323-1334.
- Venkateswaran N, Sripawadkul W, Karp CL. The role of imaging technologies for ocular surface tumors. Curr Opin Ophthalmol. 2021 Jul 1;32(4):369-378.
- Bowen RC, Soto H, Raval V, Bellerive C, Yeaney G, Singh AD. Ocular surface squamous neoplasia: outcomes following primary excision with 2mm margin and cryotherapy. Eye (Lond). 2021 Nov;35(11):3102-3109.
- Monroy D, Serrano A, Galor A, Karp CL. Medical treatment for ocular surface squamous neoplasia. Eye (Lond). 2023 Apr;37(5):885-893.
- Yeoh CHY, Lee JJR, Lim BXH, Sundar G, Mehta JS, Chan ASY, Lim DKA, Watson SL, Honavar SG, Manotosh R, Lim CHL. The Management of Ocular Surface Squamous Neoplasia (OSSN). Int J Mol Sci. 2022 Dec 31;24(1):713.
- Alvarez OP, Zein M, Galor A, Karp CL. Management of ocular surface squamous neoplasia: Bowman Club Lecture 2021. BMJ Open Ophthalmol. 2021 Jul 27;6(1): e000842.
- Wylegala A, Sripawadkul W, Zein M, Alvarez OP, Al Bayyat G, Galor A, Karp CL. Topical 1% 5-fluorouracil eye drops as primary treatment for ocular surface squamous neoplasia: Long-term follow-up study. Ocul Surf. 2023 Jan; 27:67-74.
- Venkateswaran N, Mercado C, Galor A, Karp CL. Comparison of Topical 5-Fluorouracil and Interferon Alfa-2b as Primary Treatment Modalities for Ocular Surface Squamous Neoplasia. Am J Ophthalmol. 2019 Mar; 199:216-222. doi: 10.1016/j.ajo.2018.11.007. Epub 2018 Nov 22. PMID: 30471241; PMCID: PMC6382615.
- Sripawadkul W, Reyes-Capo D, Zein M, Wylegala A, Albayyat G, Galor A, Karp CL. Long term study of topical interferon α-2b eye drops as primary treatment of ocular surface squamous neoplasia. Ocul Surf. 2022 Dec 30; 28:108-114.
- Patel U, Karp CL, Dubovy SR. Update on the Management of Ocular Surface Squamous Neoplasia. Curr Ophthalmol Rep. 2021 Mar;9(1):7-15.
- Hӧllhumer R, Williams S, Michelow P. Ocular surface squamous neoplasia: management and outcomes. Eye (Lond). 2021 Jun;35(6):1562-1573. doi: 10.1038/s41433-021-01422-3. Epub 2021 Feb 9. PMID: 33564137; PMCID: PMC8169825.
- Rodríguez-Ausín P, Hita-Antón C, Míguez-Garcia C, Antolín-Garcia D, Suárez-Aguado J. A new oct sign of invasive squamous cell carcinoma of the cornea. Arch Soc Esp Oftalmol. 2016 Feb;91(2):90-3. doi: 10.1016/j.oftal.2015.10.013. Epub 2015 Dec 14. PMID: 26701300.
AUTOR

Dra. Naon Kim
Adjunto de superficie ocular y córnea
Hospital Universitario Torrejón

Dr. Jacobo Yáñez Merino
R3 – Hospital Miguel Servet (Zaragoza)
Bajo supervisión de:
Dra. Paz Rodríguez Ausín
Jefe de Servicio de Oftalmología
Hospital Universitario Torrejón